近年来,大型医院项目烂尾的现象屡见不鲜,从四川华普医院到广东江门的银葵医院,从海南澄迈老城颐仁三甲医院到秦皇岛广济医院,这些曾经承载着厚望的医疗项目,...
2024-07-11 1427




“手术后住院5天就出院了,后续的康复怎么办?”
这是长沙75岁王益群老人的发问,也是众多康复病人的纠结与困惑。4年前,长沙年过七旬的王益群老人做过一次左膝关节置换的手术,出院后一连串的康复治疗难题接踵而来,家人搀扶着她来来回回跑医院耗费了3个多月才基本康复。
近日,王奶奶在中南大学湘雅二医院又进行了右膝关节置换手术。出院后,按“小病在社区,大病进医院”“治疗在医院,康复回社区”的医改政策,王奶奶第一时间转院至湘雅博爱康复医院进行后续的康复治疗,直至完全康复。
王奶奶的康复治疗无需再反反复复进出医院,得益于长沙市医疗保障局2022年6月1日起在全国率先开启的“康复病组按价值付费”医保支付试点改革。
据悉,长沙医保局已确定湖南省人民医院、长沙市中心医院、湘雅博爱康复医院等25家定点医疗机构(见表格)为此次改革试点医疗机构。

即从6月1日起,长沙参保人员需要康复治疗的,在手术完成后,可以选择这25家医疗机构进行康复治疗。此次试点在职工医保和居民医保两个险种中全面推开。目前,康复病组按价值付费医保支付方式试点改革相关团队正在有序开展模拟运行,预计在今年9月实现实际结算。
业内人士表示,自此,医疗服务提供方可以不需再研究具体繁琐的报销项目和自付比例,而是把更多的精力用在疾病的治疗与患者的功能恢复上,大大提升患者就医体验感和舒适感。
01|还没康复就被劝出院?破解“康复治疗”难题尤为关键
02|康复医学薄弱,导致了医保支付在康复治疗方面的空白
“胳膊就像两根直木棍接在一起。”这是康复患者黄建明(化名)给康复理疗师的第一印象。因肘关节意外受伤,术后没有进行康复治疗,已经两个月了,他的胳膊还是不能自由弯曲。
湘雅博爱康复医院党委副书记、骨康中心主任任朝晖介绍,从解剖学和影像学来看,病人的上肢手术是成功的,但因为延误了术后康复,导致机体功能没有恢复。
“手术成功不等于康复,黄建明的情况在康复科并不少见。”任朝晖介绍,临床医学的重点是疾病本身,而康复的重点是功能恢复,在具体疾病的治疗上,需要两者的密切配合。一些病人术后回家静养,耽误了康复治疗时机,导致后续的康复之路艰难而漫长。
而“由于我国的康复医学比较薄弱,导致了医保支付在康复治疗方面的空白。”长沙市医疗保障局党组书记、局长谭果介绍,为切实保障人民群众的健康需求,长沙以问题为导向,开启了走在全国前列的康复医保支付方式改革的探索。
03|以患者康复需求为根本,打造“长沙模式”
2021年6月,长沙市医保局与北京协和医学院、湖南省康复医学会、泰康养老保险股份有限公司等学术、专业和技术单位合作,通过借鉴国际国内经验、咨询临床专家意见、开展数据分析测算等方法,进行了康复医保支付方式改革的研究和设计。
课题组调研了长沙市康复医疗服务体系和医保付费的现状,经专家论证后,将15个康复病组纳入此次医保付费改革范围,并确定了将整个急性后期康复分为“恢复期”和“慢性期”的分期方法。
“这15种康复病组的选取,涵盖了神经系统、心血管系统、骨骼运动系统以及肿瘤等常见病和多发病,也是长沙地区康复当中功能障碍比较突出、病程比较长、并发症较多、具有代表性的15个病组。”湖南省人民医院马王堆院区康复科主任蔡华安表示。
由于功能评估在康复治疗和医保支付方面都发挥着必不可少的基础性作用,课题组对功能评估量表进行了开发,以中国康复医学会发布的《国际功能、残疾和健康分类康复组合(ICF-RS)评定标准(试行)》量表为基础,根据15个康复病组病例分组的需求补充相应条目,形成了适合各个病种的ICF综合评估量表。
“我们在2017—2019年长沙市各医院的康复病例历史结算数据上进行分组测算,初步形成了长沙市康复病组分组方案和支付标准。”长沙市医疗保障局党组成员、副局长魏敏介绍,此次康复医保支付方式改革吸收借鉴了国外模式和国内经验,最终以长沙本地化康复医疗机构特点和患者需求为根本,进行方案设计。
04|分阶段康复,分阶段支付
05|“按价值付费”为导向,提高康复诊疗水平
长沙市是目前国内首个提出以“按价值付费”为导向的康复医保支付改革的城市。
长沙市中心医院医保科科长谢文忠介绍,在此次“按价值付费”的模式里,医疗机构的收入不再由服务数量决定,而是取决于患者诊疗后的效果,医保方会根据数据统计分析出某一种疾病治疗费用的平均费用,将这个费用提前预付给医疗机构,如果医院能把诊疗成本控制在这个费用之下,就能将患者治愈,那么结余费用就归属于医院。
“通俗点说,就是让患者看病更容易,以更低的费用获得更好的服务,达到更好的效果。”谢文忠表示。
患者的功能状态是此次康复病分组的主要依据,也是康复医疗价值的主要衡量标准,采用合适的评估量表评估,并采集患者功能数据是康复医保的核心技术环节。长沙市中心医院康复医学科副主任王井泉坦言:“在这次医保改革之前,对于康复治疗效果的评估没有统一的标准,每家医院的评分各不相同,行业欠缺规范化。”

此次,课题组以中国康复医学会发布的《国际功能、残疾和健康分类康复组合(ICF-RS)评定标准(试行)》为基础,根据影响不同病种康复费用的患者功能要素,设计了针对15个康复病组的ICF综合康复量表。
为了规范评估过程,使评估结果真实可靠,要求评估人员应为该医疗机构具有中级及以上专业技术职称的卫生技术人员。此外,评估人员还需接受湖南省康复医学会培训,合格后由市医保经办机构备案。
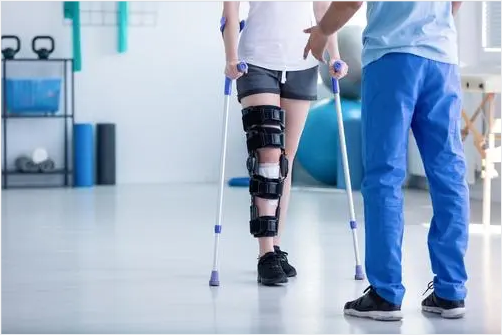
患者入院后由评估人员在3日内对其进行入院评估,按照患者疾病临床特征,入院后每月至少完成一次量表评估;患者提出分期申请后,在申请当日由评估人员对其进行分期评估;当患者病情或功能障碍发生严重变化、出院或转院时,也需要评估人员及时对其进行量表评估。为了保障评估质量,医疗机构对患者进行评估时,应有两名评估人员参与,同时对评估过程进行音视频录制,评估结果需由两名评估人员共同签字确认。
在对医疗机构进行年终清算拨付时,市医保局设立了一项“康复疗效价值评估激励金额”,依据各医疗机构年度康复疗效价值评估结果,对康复价值评估较好的医疗机构予以奖励,以此调动医疗机构主动控制成本的积极性,鼓励康复医疗机构和医务人员提高诊疗水平。
龙飞表示:“康复病治疗价值的评估标准就是患者功能恢复的程度,患者的功能改善,功能障碍的分值就降低,治疗与恢复的价值就提高,同时也能够鼓励医疗系统改变‘重治疗、轻康复’的意识误区。”
据介绍,按价值付费改革后,不再进行总费用的控制,而是基于大数据对过去实际发生的疾病,按康复分期的病例数量、住院天数、医保支付标准进行统计测算得出的各项额度。对医生而言,成本控制越低,结余越多,这种激励机制能够调动医疗机构主动控制成本的积极性,鼓励康复医疗机构和医务人员提高诊疗水平,更专注于患者的需求和疗效。
“改革试点将引导医疗机构提供高质量的康复医疗服务,并进一步降低患者个人负担水平,并与DRG(按疾病诊断相关分组)等其他支付方式形成有效衔接,最终形成全病程多元复合式支付体系。”长沙市医疗保障局党组成员、副局长魏敏介绍。
这种“康复病组按价值付费”医保支付试点改革,首先在湖南长沙实现了开花结果,现阶段看效果十分显著,至于是否要全面铺开,还需要进一步研究。
/ END /


欢迎留言区讨论
▼

本篇文章来源于微信公众号: 诊锁界
相关文章

近年来,大型医院项目烂尾的现象屡见不鲜,从四川华普医院到广东江门的银葵医院,从海南澄迈老城颐仁三甲医院到秦皇岛广济医院,这些曾经承载着厚望的医疗项目,...
2024-07-11 1427

7月9日,方舟健客正式登临港交所IPO。开拓市场、携手资本、拥抱创新……互联网医疗行业曾经不乏颠覆与创新的勇者和追梦人,近年来港股的弱流动性和医药生物...
2024-07-09 1700

2024年6月22日,妙佑医疗国际(美国梅奥诊所 Mayo Clinic)在沪正式开设妙佑医疗国际代表处(上海),旨在为患者及其家属、转诊医生、健康保...
2024-07-09 3778

在医疗领域的前沿,一场由软银集团与 Tempus AI 携手掀起的变革正在悄然展开,这不仅是资本与技术的交融,更是对未来医疗的大胆探索与创新。来源:诊...
2024-07-09 1214

6月25日,诺和诺德宣布司美格鲁肽注射液的新适应症获国家药监局批准上市(商品名:诺和盈),作为低卡路里饮食和增加体力活动的辅助治疗来源:第一财经编辑:...
2024-06-26 975

6月7日,一脉阳光医疗影像集团登临港股上市,市值55亿。成立10年时间,从扎根县域默默无闻的第三方医学影像企业,到推动成为中国医学影像领域的领头羊,基...
2024-06-07 779
5月23日,新风天域收购“香港综合肿瘤中心”,致力于打造全国性、多学科的癌症治疗网络,推动粤港澳大湾区癌症治疗的发展。来源:综合新快报/南方都市报编辑...
2024-06-07 871

中医药食同源市场潜力的又一次集中爆发!来源:中国新闻网浙里编辑:太白封面来源:杭州市第三人民医院最近,杭州市第三人民医院推出的一款适合头发稀疏、头发早...
2024-05-27 1068
发表评论